我が国では総人口が減少する中、高齢者が急増し、75歳以上の人口は平成17年の1,160万人から平成37(2025)年には2,179万人と、20年間で2倍近い増加が見込まれている。
高齢者医療の拡大、資格志向の一層の高まり、メディカル・イノベーションへの期待などを背景に、大学進学志望者の医療系大学・学部への人気は今後も続くとみられる。
他方、医師の地域偏在、基礎研究医の養成、看護教育の充実など、課題も多い。
ここでは、急速に進む超高齢社会における医師と看護師を中心に医療系人材の養成、医科・看護系大学の現状と課題、取組、及び医学部入試の状況などを探ってみた。
* * *
我が国の将来の人口規模と年齢構成等について、国立社会保障・人口問題研究所は24年1月、22年「国勢調査」の確定数を基に『日本の将来推計人口』を公表した。(図1参照)
それによると、総人口は今後、長期の人口減少過程に入り、平成60(2048)年には1億人を割って9,913万人となり、平成72(2060)年には8,674万人に減少すると推計されている。
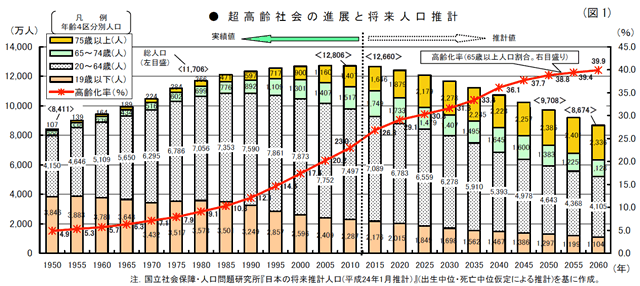
総人口が減少する中で「65歳以上」の高齢者は増加して、所謂“団塊の世代”(昭和22<1947>年~昭和24年生まれ)が65歳以上となる平成27年には3,395万人となり、総人口に占める「65歳以上の人口割合」(=「高齢化率」)は26.8%に達すると見込まれている。
「高齢化率」は平成25年に25.1%で“4人に1人”、平成47(2035)年に33.4%で“3人に1人”となり、その後も上昇を続けて平成72(2060)年には39.9%と“2.5人に1人”が「65歳以上」で、「75歳以上」も26.9%、“4人に1人”と推計されている。(図1参照)
* * *
我が国の人口構造は前述したように、これまで経験したことのない人口減少・超高齢社会(「高齢化率」が21%を超える社会。図1参照)に突入している。こうした社会構造の変化は、医療分野においても、これまでと異なる医療需要の拡大をもたらしている。
これまでの主に臓器別の専門診療を主体とする診療体制に加え、複数の疾病を抱える高齢患者への総合診療、全身的な機能低下等による在宅診療、慢性疾患による医療の長期化と「生活の質」(QOL:Quality of Life)にも配慮した診療など、専門分野にかかわらず、幅広く全人的、継続的に診療する所謂「プライマリ・ケア」に視点を置いた医学・医療観の転換、医療提供が求められている。
超高齢社会では上述のように、患者を医学的な視野で幅広く診ることができる総合的な診療能力をもつ医師、「総合医」の養成が求められている。
しかし、大学病院では既に診断済みの患者や高度で専門的な治療を要する患者が多く、一般的な症例や診断のついていない患者を診ることは難しいといわれる。
そこで、大学(医学部=卒前の臨床実習)と地域の医療機関(臨床研修病院=卒後の臨床研修)が連携して「実習・研修システム」を構築し、大学病院での経験が難しい「プライマリ・ケア」教育を充実させ、総合的な診療能力をもつ総合医の養成が必要である。
こうした「卒前・卒後一貫教育」による総合的な診療能力をもつ総合医の養成は、指導医、研修医、医学生による所謂「屋根瓦式の教育」(「教えられた」ことを他者に「教える」ことで、自分自身も「学ぶ」)の指導体制の構築、地域の医師や歯科医師、介護福祉士など多様な医療関連の職種と協働、連携した“チーム医療”等で更に充実する。
大学(医学部)・大学病院では、超高齢社会に伴う診療内容や医療ニーズの変化に対応した、地元地域・社会への新たな医療の提供が求められている。
その一方で、若手医師が医療機関(大学附属病院、臨床研修病院)で研修する「医師臨床研修制度」(2年以上の研修が必修)において、症例の豊富な都市部の医療機関に研修希望が集中し、研修後も大学への帰学率が低迷するなど、医師の地域偏在が問題となっている。
また、医師の診療科偏在についても問題が指摘されている。
文科省と厚労省は24年9月、上記のような医師の地域偏在・診療科偏在の緩和策として、次のような両省の連携取組『地域の医師確保対策2012』を策定した。
◆ 地域医療を担う意欲と能力をもつ医師の養成・確保
● 都道府県が、卒業後一定期間「地域医療」に従事することなどを返還免除の条件とする“奨学金”を設定し、大学が入学定員枠を設ける「地域枠」(後述)の仕組みを活用し、地域医療を担う医師の養成と確保を行う。
● 医学部の学生募集・入試の工夫等により、地域医療を担う意欲ある医学生の確保を行うよう、各大学・都道府県の取組を促す。
● 「地域医療」に対する強い意欲や使命感をもつ人材の育成のため、医学部におけるキャリア教育、プロフェッショナリズム教育等の充実を行う。
● 診療参加型臨床実習の充実による基礎的診療能力の確実な定着、大学と地域の病院等が連携した医師養成の促進等、大学における臨床実習の取組を促す。(優れた取組を行う大学への支援を検討)
◆ 地域医療への貢献と医師としてのキャリア形成を両立できる仕組みの構築
● 都道府県が「地域医療支援センター」を活用し、キャリア形成支援と一体となって医師確保を推進することで地域の偏在解消を図る。(図4参照)
● 大学が上記の取組と連携し、「地域医療」に従事しつつ、大病院での勤務と専門医や博士号の取得も可能な若手医師にとって魅力ある研修プログラムの構築を図る。(図7参照)
◆ 地域間、診療科間の偏在の解消につながる誘導策や制度の検討
● 医師臨床研修制度においては、制度の質を確保しつつ、医師の偏在解消に資する制度の見直しについての検討を進める。(23 年7月から検討中、27 年度研修に適用予定)
● 「専門医の在り方に関する検討会」(厚労省:23 年10 月から検討中。24年度末に「最終報告書」予定)において、医師の質の一層の向上に加え、地域偏在や診療科偏在の問題も視野に入れ、専門医に関して幅広く検討を行う。
* * *
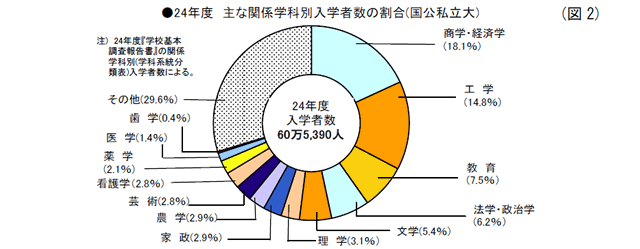
24年度の大学入学者60万5,390人の学部系統別(主な関係学科別)割合をみると、“経済活動”の「商学・経済学」が18.1%、“モノをつくる”「工学」が14.8%、「教育」が7.5%、「法学・政治学」が6.2%と、社会・経済産業構造の基本的しくみを反映して、この4分野で46.6%と、半数近くを占めている。
他方、医療系の分野では、「看護学」2.8%、「薬学」2.1%、「医学」1.4%、「歯学」0.4%で、4分野合計6.7%は「法学・政治学」とほぼ同じだが、各医療分野の入学者の割合は小さい。(図2参照)
例年、医療系入試の志願倍率が他の学部系統に比べ一般に高いのは、受験生の資格志向を背景に、医療系への志願者が多い割に大学の受け皿(入学定員)が小さいためである。
文科省は24年12月、前述した文科・厚労両省による連携取組『地域の医師確保対策2012』 (24年9月)等を踏まえ、地域の医師確保等に早急に対応するため、25年度医学部(医学科。以下、同)入学定員の臨時定員増を決めた。この25年度の臨時定員増の施策をみるのに先立ち、医学部入学定員のこれまでの経緯を概観してみる。(図3参照)
● 急増・拡充期
医学部の入学定員については昭和50(1975)年代前半まで、医科大学・学部の新設や定員増が盛んに進められ、医学部の拡充が図られた。
その結果、入学定員は昭和35(1960)年度の2,840人から、昭和55(1980)年度の8,180人へと、20年間で3倍近くに増えた。
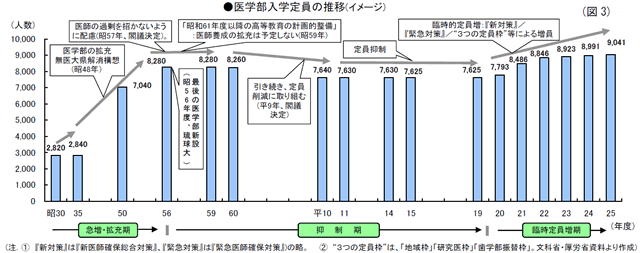
● 抑制期
昭和50年代後半、医師の需給に関する検討・議論が始まり、規定が設けられた。
「医師の過剰を招かないよう配慮した養成計画」(昭和57年)や「引き続き医学部定員削減の取組」(平成9<1997>年)などの閣議決定のほか、「医師、歯科医師、獣医師、教員及び船舶職員の養成の拡充は予定しない」(昭和61年度以降の高等教育の計画的整備:昭和59年)、「歯科医師、獣医師及び船舶職員の養成に係る大学等の設置もしくは収容定員増又は医師の養成に係る大学等の設置でないこと」(大学等の設置等に係る認可の基準:平成15年)など、医師養成の“抑制方針”が採られた。
こうした“抑制方針”を受け、医学部の入学定員は昭和56年度~昭和59年度の8,280人を昭和時代のピークとして、その後は平成19(2007)年度まで漸減。平成15年度~19年度には、ピーク時より655人、7.9%少ない7,625人に減員された。
● 臨時定員増期
平成20年代になると、医師不足や地域医療などの問題が深刻になり、まず、次のような医師確保の緊急対策が講じられ、“入学定員増”が図られた。
①『新医師確保総合対策』(18年):医師不足が特に深刻な10県及び自治医科大において20年度から最大10年間に限り、各県(自治医科大含む)年間最大10人の医師養成の増員を認める。⇒ 20年度入学定員=7,793人(24年ぶりの増員)
②『緊急医師確保対策』(19年):『新医師確保総合対策』に上乗せする形で全都道府県について各最大5人(北海道は15人) まで、21年度から最大9年間(公立大では、20年度からの10年間)の医師養成の増員を認める。⇒ 21年度入学定員=8,486人
● “3つの定員枠”による入学定員増
22年度~24年度は、「地域枠」「研究医枠」「歯学部振替枠」といった“3つの定員枠”による医学部入学定員増が各年度で図られてきた(22年度~24年度の増員については下記参照)。
増員期間は、各年度とも“31年度まで”となっている。
25年度の医学部入学定員増は、22年度~24年度と同様の枠組みと期間で実施される。25年度の医学部入学定員の増員数は国立10大学30人/公立1大学5人/私立6大学15人の計17大学50人で、入学定員総数は9,041人となり、増員開始前の19年度に比べ1,416人(18.6%)増になる。(図3参照)
因みに、設置者別の25年度入学定員数は、国立42大学4,887人(総入学定員の54.1%)/公立8大学839人(同、9.3%)/私立29大学3,315人(同、36.7%)である。
また、医学部(医学科)の入学定員数(収容定員数)については、大学設置基準上、“原則120人”(収容定員数720人)までとされている。
この原則規定は維持されつつ、「地域枠」の入学定員を増員する場合、25年度から31年度までの臨時的措置として、医学部入学定員の上限を“140人”(収容定員840人)に引き上げられた。
25年度増員に係る“3つの定員枠”の概要、22年度~24年度の増員実績は次のとおり。
● 「地域枠」:都道府県の策定する「地域医療再生計画」に基づき、“奨学金、選抜枠の設定(地域枠)”を行う大学(自治医科大含む)の入学定員増 ⇒ 各都道府県につき“10人を上限”(自治医科大は大学として10人を上限)
*25年度=12大学・39人増
*実績:22年度=313人/23年度=59人/24年度=65人(各年度、自治医科大含む)。
● 「研究医枠」:複数大学の連携により“研究医養成”の拠点を形成する(学部・大学院教育を一貫した特別コースと奨学金の設定)大学の入学定員増 ⇒ 各大学につき“3人を上限”(総数10人以内)
*25年度=5大学・9人増
*実績:22年度=17人/23年度=6人/24年度=3人。
● 「歯学部振替枠」:“歯学部入学定員を減員”する大学についての医学部入学定員の増員 ⇒ 1大学につき“10人以内”
*25年度=1大学・2人増
*実績:22年度=30人/23年度=12人/24年度=なし。
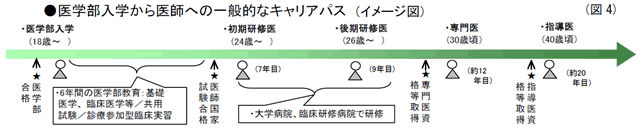
医師のキャリア形成は、まず医科大学・学部に入学し(18歳~)、6年間の医学部教育(一般教養、基礎医学、臨床医学、共用試験、診療参加型臨床実習等)と「医師国家試験」を経て、入学7年目で「初期研修医」(24歳~) → 9年目で「後期研修医」(26歳~)となり、さらに専門医資格等を取得して約12年目で「専門医」(30歳頃) → 指導医資格等を取得して約20年目で「指導医」(40歳頃)といったキャリアパスが一般的だ。(図4参照)
つまり、医学部に入学し、医師として活躍するまでには10年以上かかる。
● 24年「医師国家試験」合格者約7,700人、合格率約90%
24年「医師国家試験」合格者数は7,688人(合格率90.2%)で、国立大4,093人(同、90.5%)/公立大672人(同、93.9%)/私立大2,893人(同、90.2%)/「認定」等30人(同、40.5%)で、男性68.2%、女性31.8%である。
因みに、医療に従事している医師は22年末時点28.0万人で、最近では全国で年間約4,000人(18年~22年に1万6,891人)増えているという。
医師養成の重点施策や規模の決定には、医学生、若手医師、女性医師の動向分析、10年・20年先の地域・社会の医療状況の分析など、中長期的な視点も求められる。
近年の医学部入試(医学科の一般入試。以下、同)の志願状況をみると、受験生の資格志向に加えて入学定員の臨時増員が追い風となり、22年~24年は国公立大、私立大とも志願者数を増やしている。特に23年の国公立大は前年を10%ほど上回る大幅な増加であった。これは、23年センター試験の「5教科6科目」の加重平均点(800点満点)が前年より約19点アップしたことによる“強気出願”の結果とみられる。
一方、25年の国公立大の医学部をみると、志願者数は前年比6%ほど減少している。25年は高卒者数・大学受験生数とも3年ぶりに3%前後の増加が見込まれ、センター試験の志願者数・受験者数とも2年ぶりに約3%増加した。そうした中、国公立大志願者数は前年より全体で1%減少し、医学部志願者数はそれを大きく上回る6%の減少である。
25年国公立大志願者減の要因としては、センター試験の「基幹3教科」(国語、数学2科目、英語)の平均点合計(600点満点)の約30点ダウンの影響で、「5教科6科目」の加重平均点が約34点ダウンしたことによる2次出願に対する“弱気・慎重出願”が挙げられる。そして、合格難易度の高い医学部出願には、その傾向がより強く出たとみる。(図5参照)
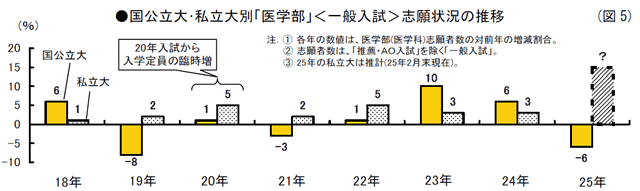
ところで、私立大の医学部進学に関しては高額な学費だけに、経済的負担が志願者動向に与える影響も少なくない。私立大の医学部は、学費の面で国公立大と大きな較差がある。
国立大の学費は学部系統に関係なく一律に、入学金28万2,000円、年間授業料53万5,800円で、「初年度納付金」は81万7,800円(昼間部)を標準額にしている。公立大では入学者等の住所によって入学金等が異なる場合が多いが、「初年度納付金」は国立大と同程度である。
一方、私立大の「初年度納付金平均額」(入学金、授業料、施設・設備費、実験・実習費、その他)は、学部系統によって大きな較差がある。23年度「初年度納付金平均額」(昼間部・1人当たり)は、文科系が約123万円、理科系が約164万円であるのに対し、歯学部は約771万円、医学部は約778万円である(文科省調査。557大学集計)。
医学部6年間の学費が国立大約350万円に対し、私立大では3,000万円台が多い。こうした状況の中で、最近は優秀な学生確保の狙いから、私立大医学部の学費値下げが相次ぎ、6年間の学費が2,000万円台に留まる私立大が増えている。そうした大学では、大幅な志願者増もみられる。
加えて、25年は前述のように国公立大医学部への出願を敬遠した志願者が国公立大の歯・薬学部に転向したり(国公立大歯学部志願者数8%増、薬学部4%増)、私立大の特に学費値下げの大学を中心に出願したりする動きもあるようだ。その結果、私立大医学部一般入試の志願者数は、前年より全体で10%以上の大幅な増加になりそうだ。(25年2月末時点。図5参照)
* * *
大学における看護系人材の養成は昭和27(1952)年の公立大(当時・高知女子大。現・高知県立大)に始まり、翌28年に国立大(東京大)、昭和39(1964)年に私立大(聖路加看護大)でそれぞれ開始されたが、看護系大学は平成4(1992)年まで10数校に過ぎなかった。
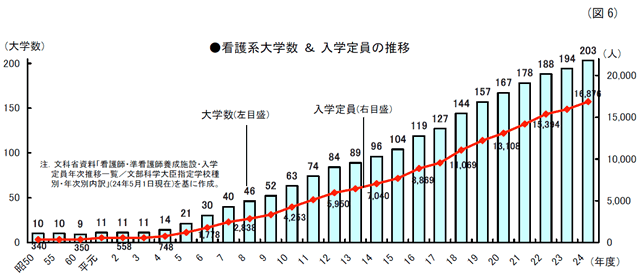
平成4年の「看護師等の人材確保の促進に関する法律」の施行や公立の看護系大学・短大の設置についての財政支援策などを契機に、看護系大学は年を追って急激に増加。近年は特に私立大を中心に年に10校程のペースで増加しており、24年度の看護系大学数と入学定員数は、国立42大学・入学定員2,894人/公立47大学・3,634人/私立114大学・1万348人の合計203大学・1万6,876人となっている。(図6参照)
●「看護師国家試験」合格者の約27%が看護系大学出身者
看護師の養成制度は、看護系大学(4年制)や短大(ほとんど3年課程)のほか、看護系専門学校(多くは3年課程。2年課程もある)、高校(5年一貫教育課程、専攻科)などがあり、全国の医療施設等で看護医療に従事している看護師は、23年末時点で約103万人である。
21年7月に看護師等の資質向上などに関する法律「保健師助産師看護師法」(保助看法)が改正され、「看護師国家試験」の受験資格の1番目に「大学」が明記されるなど、看護教育は“大学化”の方向にあり、看護系大学出身の看護師は増加傾向にある。
24年「看護師国家試験」の合格者4万8,400人(合格率90.1%)のうち、看護系大学出身者の合格者数は1万3,042人(同、96.6%)で、全合格者数の26.9%を占めている。
因みに、短大は1,940人(合格者占有率4.0%)/看護系専門学校(2・3年課程含む厚労大臣、及び文科大臣指定の養成所)は2万6,755人(同、55.3%)/高校(5年一貫教育課程及び専攻科)は3,070人(同、6.3%)などとなっている。
大学(学部)の看護師養成については、超高齢社会における人口構造や疾病構造の変化、医療の高度化・専門化、高齢者患者の在宅医療、医師の慢性的な過重労働などに対応した医療の役割分担などに伴い、大学の看護教育にも質の高い専門的知識と技能、臨地実習の充実と卒業時の看護実践能力の強化、幅広い教養と豊かな人間性などが求められている。
22年4月から、それまで看護系大学(学部)で「看護師養成」と併せて行われてきた「保健師養成」(保健師国家試験受験資格の取得を卒業要件として必須)が大学による選択制になった。つまり、看護系大学では、学士課程教育における看護医療教育を①看護師教育のみにするか、②保健師教育を選択制にするか、③保健師教育を必修にするかは、各大学の教育理念・目標や、社会のニーズなどによって決める。
また、卒業時に看護専門職者として修得すべきコアとなる能力、それに必要な教育内容を示した『学士課程においてコアとなる看護実践能力と卒業時到達目標』も策定されている(文科省:「大学における看護系人材養成の在り方に関する検討会」<最終報告>、23年3月)。
ところで、臨床現場で必要とされる看護師の臨床実践能力は、より複雑・多様化している。そのため、新たに看護医療に従事する「新人看護職員」(保健師、助産師、看護師、准看護師)の「臨床研修」などが22年4月から“努力義務”化されている。
看護系大学では、大学病院等と連携して臨床研修の体制や方法等を研究・開発し、看護職の専門能力の習得と向上を図り、看護師養成課程での基礎教育の質の向上が期待される。
* * *
基礎医学は解剖学、生理学、生化学、病理学、免疫学、法医学など、医学研究や臨床の基礎をなす分野である。そして、基礎医学の研究は医学・医療の基盤であり、基礎研究医は医学生の教育、基礎から臨床への橋渡しの研究でも重要な役割を果たしているという。
しかし、最近は若手医師の臨床志向が強く、基礎医学研究に進む医師(基礎系MD<医師免許取得者>)が極めて少なく、将来の医学教育・研究の質の低下が懸念されており、基礎医学は“崩壊の危機”とまで指摘されている。
文科省では前記のような現状を踏まえ、医学・医療の教育研究や高度化の基盤を担う基礎研究医の養成を促進している(『基礎・臨床を両輪とした医学教育改革によるグロ-バルな医師養成』事業:24年度)。
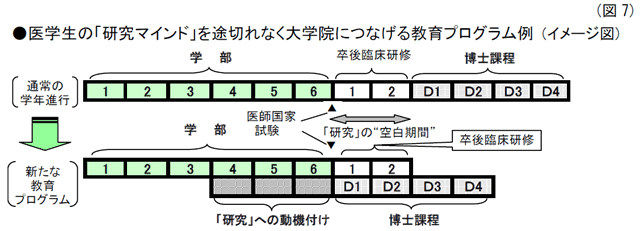
医学生の「研究マインド」を学部から医学系大学院(博士課程:MD-PhDコースなど)へ途切れなく進めるために、次のような教育プロブラムの実施もある。(図7参照)
● 学部教育の段階で研究室に配属し、大学院講義の履修、学会等への参加などで早期から最先端の研究活動に触れるとともに、基礎研究への動機付けを実施。
● 「医師国家試験」後、「卒後臨床研修」(2年以上の必修)のために「研究」を進められなくなる“空白期間”を作らず、臨床研修の開始と同時に大学院に進み、臨床研修と研究活動を両立。
このほか、・入学選抜時における基礎研究志望者の確保(前述した入学定員増の「研究医枠」)/・臨床系大学院との連携による基礎系への転向・回帰の誘導/・海外の先進的な大学への短期留学による研究活動の実施でモチベーションアップ/・休職中の女性医師を基礎医学へ誘導するためのプログラムなどの取組例もある。
超高齢社会における医療、介護、健康関連の分野は、我が国の成長産業の一つとして捉えることができる。
高齢者の医療ニーズを踏まえた先進医療、医薬品、医療器具等の開発を積極的に進め、国内はもとより、海外にも提供、発信していく必要がある。
高齢者の増加とともに、上記のような医療分野の創造、開発を担うグローバルなメディカル・イノベーションに対応した優れた人材養成が今後一層高まってくる。
具体的には、・医薬品(創薬)、介護ロボットなど医療機器の創造・開発を担う人材/・医歯、医工、医薬の各連携、産学連携などに携わる研究者・技術者/・国際的にも活躍できるグローバルな医師など、医学分野に限らない幅広い分野における医療関連の人材養成が求められる。
